Azia e refluxo: como a alimentação pode ajudar no alívio

Azia e refluxo: como a alimentação pode ajudar no alívio
A azia e o refluxo gastroesofágico são problemas digestivos muito comuns que afetam milhões de pessoas. Eles costumam causar queimação no peito, sensação de ácido voltando para a garganta e desconforto após as refeições. A boa notícia é que a alimentação pode ser uma grande aliada no controle desses sintomas.
O que causa azia e refluxo?
A azia ocorre quando o ácido do estômago sobe para o esôfago, gerando irritação. O refluxo gastroesofágico é a forma mais frequente e persistente desse problema. Entre os fatores que contribuem estão:
Refeições muito pesadas ou gordurosas
Excesso de café, álcool e refrigerantes
Fumo
Excesso de peso
Deitar logo após comer
Alimentos que ajudam a aliviar os sintomas
Alguns alimentos podem colaborar para reduzir a acidez e melhorar a digestão:
Frutas não cítricas: banana, melão e maçã são bem toleradas.
Vegetais cozidos: abobrinha, cenoura e brócolis são leves e nutritivos.
Grãos integrais: arroz integral, aveia e quinoa ajudam no funcionamento intestinal.
Carnes magras e peixes: melhoram a digestão sem estimular a produção excessiva de ácido.
Chás suaves: camomila e erva-doce podem trazer conforto digestivo.
Alimentos que devem ser evitados
Para quem sofre de azia e refluxo, é recomendado reduzir ou evitar:
Café, chá preto e bebidas energéticas
Refrigerantes e bebidas alcoólicas
Molhos industrializados e alimentos ultraprocessados
Frituras, embutidos e carnes gordurosas
Frutas cítricas e tomate em excesso
Chocolate e alimentos muito condimentados
Dicas de hábitos que fazem diferença
Coma em pequenas porções várias vezes ao dia.
Evite se deitar logo após as refeições (aguarde pelo menos 2 horas).
Use roupas confortáveis, que não apertem a região abdominal.
Mantenha o peso dentro do recomendado.
Se os sintomas forem frequentes, procure orientação médica.
Conclusão
A alimentação tem papel fundamental no alívio da azia e do refluxo. Ao incluir opções leves e naturais e evitar excessos, é possível reduzir os sintomas e ter uma rotina mais confortável. Mas é importante lembrar que, em casos persistentes, apenas um médico pode indicar o tratamento adequado.
Artigos relacionados:
Oscilações silenciosas da glicemia: quando o corpo não avisa
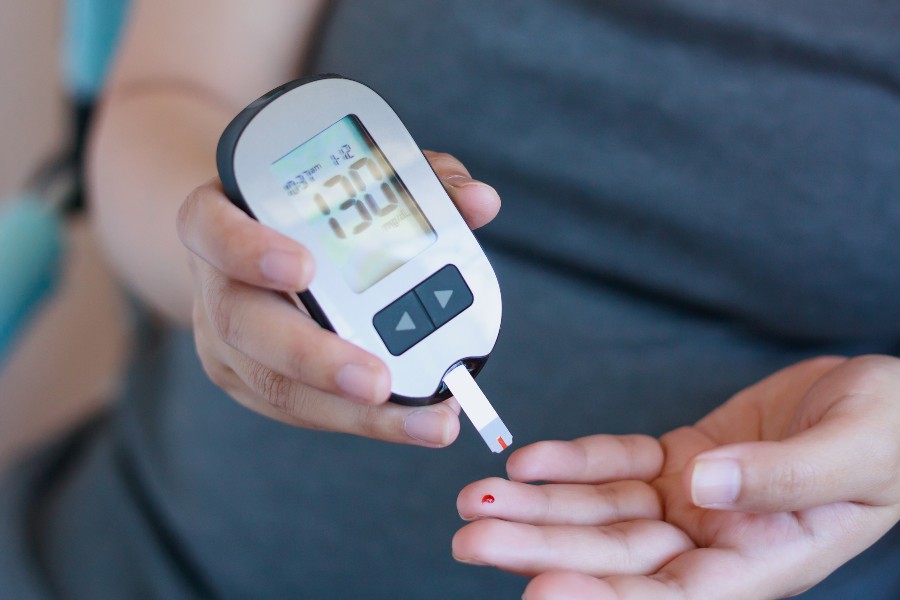
Nem toda alteração da glicemia provoca sintomas imediatos. Em muitas pessoas, especialmente em quem vive com diabetes, as variações nos níveis de açúcar no sangue podem acontecer de forma silenciosa. O problema é que, mesmo sem sinais claros, essas oscilações continuam impactando o organismo.
Entender como elas acontecem é essencial para evitar complicações a longo prazo.
Nem toda alteração causa sintomas perceptíveis
É comum associar glicemia alta ou baixa a sintomas como tontura, sudorese, tremores ou visão turva. No entanto, nem sempre o corpo reage de maneira evidente.
Algumas pessoas desenvolvem o que os profissionais chamam de hipoglicemia assintomática. Outras convivem com hiperglicemias leves e frequentes sem perceber mudanças significativas no bem-estar imediato.
Isso pode criar uma falsa sensação de controle.
Por que o corpo pode deixar de avisar?
Quando episódios de variação glicêmica se tornam frequentes, o organismo pode se adaptar parcialmente a esses níveis alterados. Com o tempo, os sinais de alerta diminuem.
Além disso, fatores como uso de certos medicamentos, tempo de diagnóstico do diabetes, idade avançada e alterações neurológicas podem reduzir a percepção dos sintomas.
O resultado é que a glicemia sobe ou desce sem que a pessoa perceba.
O impacto das oscilações frequentes
Mesmo que não causem sintomas imediatos, as variações constantes podem trazer consequências importantes, como:
Maior risco cardiovascular
Comprometimento da função renal
Alterações na visão
Danos neurológicos
Dificuldade de estabilizar o tratamento
O problema não está apenas nos picos isolados, mas na repetição dessas oscilações ao longo do tempo.
O papel da rotina na estabilidade glicêmica
A estabilidade da glicemia depende de um conjunto de fatores. Alimentação, prática de atividade física, qualidade do sono, uso correto da medicação e controle do estresse influenciam diretamente nos níveis de açúcar no sangue.
Pequenas mudanças na rotina, como atrasar uma refeição, alterar o horário do medicamento ou pular um lanche, podem gerar variações que passam despercebidas.
Por isso, constância é uma palavra-chave no controle do diabetes.
Monitoramento é proteção, mesmo sem sintomas
Confiar apenas na percepção do corpo pode ser arriscado. O monitoramento regular, seja por meio de glicemia capilar ou sensores contínuos, permite identificar padrões e ajustar o tratamento de forma mais precisa.
Acompanhamento profissional periódico também é fundamental para avaliar se o plano terapêutico está adequado.
Conclusão
Quando o corpo não avisa, o cuidado precisa ser ainda mais atento. As oscilações silenciosas da glicemia podem não causar desconforto imediato, mas continuam afetando a saúde.
Manter regularidade na rotina, seguir corretamente o tratamento e monitorar os níveis de glicose são atitudes que fazem diferença na prevenção de complicações e na qualidade de vida.
Artigos relacionados:
Cansaço persistente: quando o problema não está nos exames

Sentir cansaço ocasional é algo esperado. No entanto, quando a exaustão se torna constante, mesmo após noites de sono e com exames aparentemente normais, surge uma dúvida comum: se está tudo dentro do padrão, por que o corpo continua esgotado?
A resposta nem sempre aparece em um único resultado laboratorial.
Exames normais não significam ausência de problema
Os exames de rotina avaliam marcadores importantes, como anemia, alterações hormonais, glicemia e função da tireoide. Quando esses resultados estão normais, muitas pessoas entendem que está tudo bem.
O cansaço, porém, costuma ter múltiplas causas. Ele pode estar relacionado a fatores que não aparecem de forma evidente nos exames tradicionais, como privação crônica de sono, estresse prolongado, ansiedade, sobrecarga emocional, sedentarismo, alimentação desequilibrada e desidratação leve e constante.
O organismo pode estar dentro dos limites laboratoriais e, ainda assim, funcionando sob desgaste contínuo.
O impacto do estresse silencioso
O estresse persistente mantém o corpo em estado de alerta. Hormônios como o cortisol permanecem elevados por mais tempo, o que pode gerar sensação de fadiga, dificuldade de concentração e queda de energia ao longo do dia.
Nem sempre a pessoa percebe que está estressada. Muitas vezes, a única manifestação é o cansaço frequente.
Sono de baixa qualidade também esgota
Dormir oito horas nem sempre significa descansar de forma adequada. Sono fragmentado, uso excessivo de telas antes de dormir, ronco intenso ou apneia podem comprometer a qualidade do descanso.
Quando o sono não cumpre sua função restauradora, o corpo acumula fadiga, mesmo que o tempo total de sono pareça suficiente.
Energia não depende apenas de ferro e vitaminas
É comum associar cansaço à anemia ou à deficiência de vitaminas. Embora essas causas existam, suplementar por conta própria nem sempre resolve e pode até mascarar o problema real.
A energia do corpo depende de equilíbrio hormonal, alimentação adequada, prática regular de atividade física, hidratação e estabilidade emocional. Quando esse conjunto não funciona de maneira harmoniosa, o cansaço tende a persistir.
Quando é hora de investigar mais
Se o cansaço dura várias semanas, vem acompanhado de perda de peso, tontura ou falta de ar, interfere nas atividades diárias ou está associado a alterações importantes de humor, é fundamental buscar avaliação médica.
Em alguns casos, pode ser necessário aprofundar a investigação com exames complementares ou acompanhamento multidisciplinar.
Conclusão
Exames normais não significam, necessariamente, energia preservada. Saúde vai além dos números. Envolve equilíbrio físico, mental e comportamental.
Ouvir os sinais do corpo, revisar hábitos e buscar orientação profissional são passos importantes para recuperar disposição e qualidade de vida.
Artigos relacionados:
Por que o horário do medicamento faz tanta diferença?

Tomar o medicamento todos os dias parece simples, mas, na prática, o horário é um dos erros mais comuns — e menos percebidos — no tratamento. Muitas pessoas seguem a dose correta, mas não respeitam os intervalos ideais, o que pode comprometer a eficácia, aumentar efeitos colaterais e até levar à falsa impressão de que o remédio “não funciona”.
O erro não é descuido, é rotina mal ajustada
A maioria dos erros de horário acontece sem intenção. Eles surgem da adaptação do tratamento à rotina, e não o contrário. Alguns exemplos comuns:
Tomar o remédio “quando acorda”, mesmo acordando em horários diferentes
Atrasar ou adiantar doses por compromissos, viagens ou fins de semana
Ajustar o horário por conta própria após esquecer uma dose
Confundir “1 vez ao dia” com “qualquer hora do dia”
Essas variações parecem pequenas, mas podem alterar o nível do medicamento no organismo.
Por que o horário do medicamento é tão importante?
Os medicamentos são estudados para agir dentro de um intervalo específico de tempo. Quando esse intervalo não é respeitado, podem ocorrer:
Perda de eficácia do tratamento
Oscilações no efeito (picos e quedas)
Aumento do risco de efeitos adversos
Dificuldade no controle de doenças crônicas
Em casos como hipertensão, diabetes, anticoncepcionais, antibióticos e medicamentos neurológicos, o horário faz parte do tratamento, não é um detalhe.
Os principais motivos que levam ao erro sem perceber
1. Falta de orientação clara
Muitas pessoas recebem a informação “1 comprimido ao dia”, sem explicação sobre intervalo fixo, relação com refeições ou consequências do atraso.
2. Rotina instável
Horários variáveis de sono, trabalho em turnos, viagens e finais de semana quebram a regularidade da medicação.
3. Uso de vários medicamentos
Quanto maior o número de remédios, maior o risco de confusão de horários, especialmente quando alguns são de manhã, outros à noite ou em dias alternados.
4. Confiança excessiva na memória
Confiar apenas na lembrança diária é arriscado, principalmente em tratamentos longos ou contínuos.
Esquecer ou atrasar sempre “um pouquinho” também é erro?
Sim. Atrasos frequentes, mesmo que pequenos, somam impacto ao longo do tempo. Em alguns tratamentos, atrasar uma dose pode:
Desregular a pressão arterial
Alterar o controle glicêmico
Reduzir a proteção de anticoncepcionais
Favorecer resistência bacteriana (no caso de antibióticos)
Como reduzir erros de horário na prática
Algumas estratégias simples ajudam muito:
Estabelecer horários fixos (inclusive aos fins de semana)
Associar o remédio a atividades diárias consistentes
Usar alarmes ou lembretes confiáveis
Evitar ajustes sem orientação profissional
Contar com sistemas que organizem a medicação por dia e hora
Onde entra a Dose Certa nesse cuidado
A Dose Certa organiza os medicamentos exatamente por dia e horário, ajudando a reduzir erros invisíveis da rotina. Isso traz mais segurança, constância e tranquilidade, especialmente para quem usa vários medicamentos ou faz tratamento contínuo.
Tomar o remédio certo é importante. Tomar no horário certo é essencial.
Artigos relacionados:
Por que sentir sede já é um sinal de desidratação?

A sede não é o começo do problema
Muita gente acredita que sentir sede é apenas um lembrete natural para beber água. Mas, do ponto de vista fisiológico, a sede já é um sinal de que o corpo entrou em desequilíbrio hídrico. Ou seja: quando ela aparece, a desidratação já começou.
O organismo humano é composto por cerca de 60% de água. Esse volume é essencial para funções vitais como circulação sanguínea, regulação da temperatura, digestão, funcionamento dos rins e transporte de nutrientes. Qualquer redução significativa nesse equilíbrio aciona mecanismos de alerta — e a sede é um deles.
O que acontece no corpo antes da sede aparecer?
Antes mesmo de você perceber a boca seca ou a vontade de beber água, o corpo já está tentando compensar a perda de líquidos:
O sangue fica mais concentrado
A temperatura corporal começa a subir
O cérebro ativa hormônios para reter água
A produção de urina diminui
Quando esses ajustes não são suficientes, o cérebro envia o sinal de sede. Ou seja, a sede é uma reação tardia, não preventiva.
Por que a desidratação é mais comum do que parece?
A desidratação leve é extremamente frequente no dia a dia — especialmente em ambientes quentes, com uso de ar-condicionado, prática de atividade física ou consumo excessivo de café e bebidas alcoólicas.
Alguns grupos têm ainda mais risco:
Idosos, que sentem menos sede naturalmente
Pessoas com diabetes
Quem usa diuréticos ou laxantes
Crianças, que nem sempre conseguem identificar o sinal
Nesses casos, esperar pela sede pode significar exposição contínua ao déficit de água.
Quais sinais podem indicar desidratação além da sede?
A sede raramente vem sozinha. Outros sintomas comuns incluem:
Dor de cabeça
Cansaço e queda de concentração
Tontura
Boca seca
Urina escura ou em pequeno volume
Constipação intestinal
Em níveis mais avançados, a desidratação pode afetar a pressão arterial, o funcionamento dos rins e o equilíbrio de eletrólitos.
Beber água só quando dá sede é suficiente?
Na maioria dos casos, não. O ideal é antecipar a hidratação, criando o hábito de beber água ao longo do dia, mesmo sem sentir sede.
Uma boa estratégia é observar a cor da urina: tons claros indicam hidratação adequada. Além disso, manter uma garrafa por perto e associar a ingestão de água a rotinas (como acordar, refeições e pausas no trabalho) ajuda a não depender apenas do sinal da sede.
Hidratação também faz parte do cuidado com a saúde
Manter-se hidratado não é apenas uma questão de conforto, mas de prevenção. A desidratação pode interferir na absorção de medicamentos, na circulação e até na adesão a tratamentos contínuos.
Cuidar da hidratação é cuidar do funcionamento do corpo como um todo — todos os dias, não só quando a sede aparece.


