Sintomas iniciais de diabetes: o que você precisa saber
- abril 16, 2025
- 8:00 am

Sintomas iniciais de diabetes: o que você precisa saber
O diabetes é uma condição de saúde crônica que afeta a maneira como o corpo processa o açúcar no sangue (glicose). Existem diferentes tipos de diabetes, sendo o mais comum o diabetes tipo 2. Esse tipo é frequentemente prevenido ou controlado com mudanças no estilo de vida, como alimentação saudável, exercícios e, em alguns casos, medicação.
Identificar os sintomas iniciais de diabetes é fundamental para um diagnóstico precoce e para o tratamento eficaz da doença. Neste post, vamos explicar os sinais de alerta do diabetes tipo 2, como ele pode ser diagnosticado e o que fazer para prevenir ou controlar essa condição.
O que é diabetes?
Antes de explorar os sintomas iniciais, é importante entender o que é o diabetes. Existem dois tipos principais de diabetes:
Diabetes tipo 1: Neste tipo, o corpo não produz insulina, um hormônio necessário para que o açúcar entre nas células e forneça energia. Ele é mais comum em crianças e jovens, mas pode ocorrer em qualquer idade.
Diabetes tipo 2: O diabetes tipo 2 ocorre quando o corpo não consegue usar a insulina de forma eficaz (resistência à insulina) ou quando o pâncreas não consegue produzir insulina suficiente. Ele é mais comum em adultos, mas a incidência tem aumentado entre os jovens devido ao aumento da obesidade e do sedentarismo.
A pré-diabetes, um estágio intermediário entre níveis normais de glicose e diabetes tipo 2, também pode causar sintomas semelhantes.
Sintomas iniciais de diabetes tipo 2
Os sintomas iniciais de diabetes tipo 2 podem ser sutis e muitas vezes passam despercebidos. Muitas pessoas podem viver com diabetes tipo 2 durante anos sem saber, o que aumenta o risco de complicações graves. Aqui estão os principais sintomas iniciais de diabetes:
1. Sede excessiva (polidipsia)
A sede excessiva é um dos primeiros sinais de que seus níveis de açúcar no sangue estão elevados. Isso acontece porque os rins tentam eliminar o excesso de glicose pela urina, o que leva à desidratação e à sensação constante de sede.
2. Urinar com frequência (poliúria)
Se você estiver indo ao banheiro com mais frequência, especialmente à noite, isso pode ser um sinal de diabetes. O excesso de glicose no sangue faz com que os rins trabalhem mais para filtrar e absorver o excesso de açúcar. Isso aumenta a quantidade de urina e pode levar a acordar várias vezes durante a noite para urinar.
3. Fadiga constante
O diabetes pode dificultar a entrada de glicose nas células do corpo, o que significa que elas não recebem a quantidade necessária de energia. Como resultado, você pode sentir cansaço excessivo, mesmo após uma boa noite de sono.
4. Visão turva
O excesso de glicose no sangue pode afetar os olhos, provocando visão turva. Isso acontece porque a glicose pode fazer com que o fluido dentro dos olhos altere sua composição, o que afeta a capacidade de focar corretamente.
5. Perda de peso inexplicada
Mesmo que você esteja comendo normalmente, a perda de peso inexplicada pode ser um sinal de diabetes. Isso ocorre porque, quando o corpo não pode usar a glicose para obter energia, ele começa a usar a gordura e os músculos como fontes alternativas de energia.
6. Cicatrização lenta de feridas
Se você notar que pequenos cortes ou feridas demoram muito mais para cicatrizar do que o normal, isso pode ser um sinal de que seu nível de açúcar no sangue está muito alto. O diabetes pode prejudicar a circulação sanguínea e enfraquecer o sistema imunológico, dificultando a recuperação do corpo.
7. Infecções frequentes
O diabetes pode enfraquecer o sistema imunológico, tornando você mais suscetível a infecções. Infecções frequentes na pele, nas gengivas ou no trato urinário podem ser um sinal de alerta para o diabetes.
Fatores de risco para diabetes tipo 2
Embora os sintomas iniciais sejam importantes para o diagnóstico precoce, é fundamental estar atento aos fatores de risco. Alguns fatores aumentam a probabilidade de desenvolver diabetes tipo 2, como:
Idade: Pessoas com mais de 45 anos têm um risco maior.
Histórico familiar: Se você tem parentes próximos com diabetes tipo 2, seu risco aumenta.
Obesidade: O excesso de peso, especialmente a gordura abdominal, está fortemente relacionado ao risco de diabetes tipo 2.
Sedentarismo: A falta de atividade física regular contribui para o aumento do risco de diabetes.
Pressão arterial alta: Ter pressão arterial elevada também pode aumentar o risco de diabetes tipo 2.
Como prevenir o diabetes tipo 2?
A boa notícia é que é possível prevenir ou adiar o início do diabetes tipo 2 com mudanças no estilo de vida. Aqui estão algumas dicas para ajudar a reduzir o risco de desenvolver diabetes:
Manter uma alimentação saudável: Comer alimentos com baixo índice glicêmico, ricos em fibras, como frutas, vegetais e grãos integrais, pode ajudar a controlar os níveis de glicose no sangue.
Praticar atividade física regularmente: Exercícios regulares ajudam a controlar o peso, melhoram a sensibilidade à insulina e ajudam a manter os níveis de glicose estáveis.
Perder peso: Mesmo uma pequena perda de peso pode reduzir significativamente o risco de diabetes tipo 2, especialmente se você for obeso.
Monitorar os níveis de glicose no sangue: Se você tem fatores de risco para diabetes ou foi diagnosticado com pré-diabetes, é importante monitorar seus níveis de glicose regularmente.
Evitar o consumo excessivo de açúcar: O consumo excessivo de alimentos ricos em açúcares pode aumentar o risco de diabetes, pois leva ao aumento dos níveis de glicose no sangue.
Controlar o estresse: O estresse crônico pode afetar os níveis de açúcar no sangue, tornando mais difícil controlá-los. Praticar técnicas de relaxamento, como yoga ou meditação, pode ajudar a reduzir o estresse.
Quando procurar um médico?
Se você notar qualquer um dos sintomas mencionados ou estiver em um grupo de risco, é importante procurar um médico para avaliação e diagnóstico. O diabetes pode ser diagnosticado por meio de exames de sangue, como o teste de glicose em jejum ou o teste de hemoglobina glicada (HbA1c).
O diagnóstico precoce é fundamental para evitar complicações graves, como doenças cardíacas, problemas renais e danos aos nervos.
Conclusão
Reconhecer os sintomas iniciais de diabetes tipo 2 e buscar orientação médica pode fazer toda a diferença na prevenção e controle da doença. Mudanças no estilo de vida, como alimentação saudável, atividade física e controle do peso, desempenham um papel importante na prevenção dessa condição crônica. Se você tem fatores de risco ou está apresentando sintomas de diabetes, não hesite em procurar um profissional de saúde para realizar os exames necessários.
Artigos relacionados:
Como identificar e tratar a resistência à insulina
- maio 12, 2025
- 8:22 am
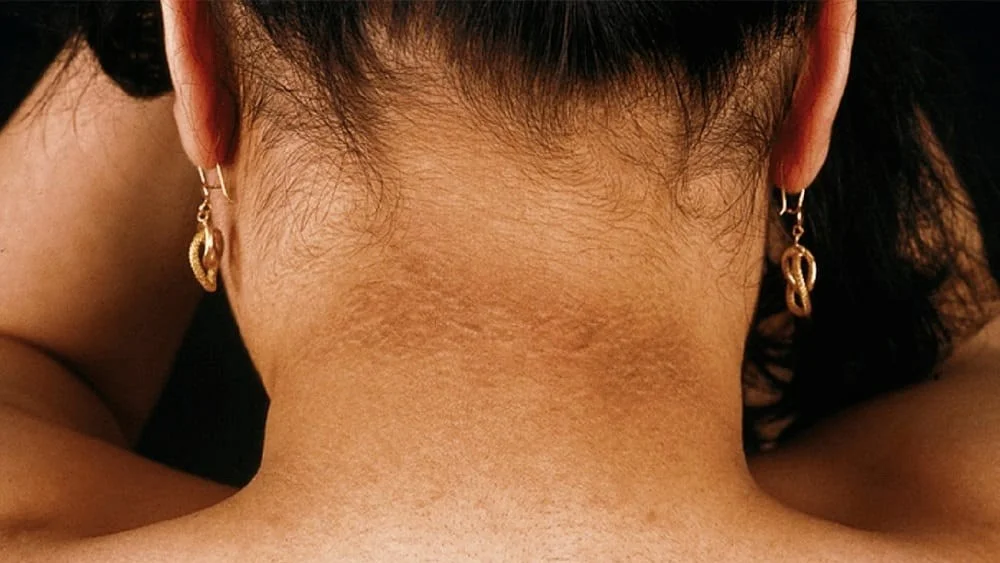
Como identificar e tratar a resistência à insulina
A resistência à insulina é uma condição de saúde silenciosa, mas bastante comum, que pode levar ao desenvolvimento de doenças mais graves, como o diabetes tipo 2, se não for tratada adequadamente. Muitas pessoas convivem com ela sem saber, o que torna essencial entender seus sinais, causas e as opções de tratamento. Neste artigo, vamos explicar como identificar e tratar a resistência à insulina de forma eficaz.
O que é resistência à insulina?
A insulina é um hormônio fundamental para o controle dos níveis de glicose (açúcar) no sangue. Ela permite que a glicose entre nas células do corpo, onde é utilizada como fonte de energia. Quando o corpo se torna resistente à insulina, as células não respondem adequadamente ao hormônio, o que leva a níveis mais elevados de glicose no sangue. Isso pode sobrecarregar o pâncreas, que acaba produzindo mais insulina para tentar compensar.
Com o tempo, a resistência à insulina pode evoluir para o diabetes tipo 2, que é uma condição crônica e progressiva. Porém, com mudanças no estilo de vida e, em alguns casos, medicamentos, é possível controlar e até reverter a resistência à insulina.
Como identificar a resistência à insulina?
A resistência à insulina é muitas vezes chamada de “doença silenciosa”, pois pode não apresentar sintomas claros nos estágios iniciais. No entanto, existem alguns sinais e fatores de risco que podem indicar que você está desenvolvendo a condição. Aqui estão alguns dos sinais mais comuns:
Sinais e sintomas comuns:
Fadiga constante: Sentir-se cansado o tempo todo, mesmo após uma boa noite de sono, pode ser um sinal de que seu corpo não está utilizando a glicose de maneira eficiente.
Dificuldade para perder peso: Mesmo com dietas e exercícios, a perda de peso pode ser mais difícil quando há resistência à insulina, já que o corpo acumula mais gordura, especialmente na região abdominal.
Aumento de apetite e fome frequente: A resistência à insulina pode causar flutuações nos níveis de glicose, levando a picos de fome, especialmente por alimentos ricos em carboidratos.
Aumento da circunferência abdominal: A gordura abdominal é um dos principais indicadores de resistência à insulina. Pessoas com excesso de gordura na região da cintura têm maior risco de desenvolver a condição.
Escurecimento da pele: Algumas pessoas com resistência à insulina podem notar manchas escuras, chamadas de acantose nigricans, em áreas como pescoço, axilas e virilhas.
Fatores de risco:
Histórico familiar de diabetes: Se você tem parentes próximos com diabetes tipo 2, seu risco de desenvolver resistência à insulina aumenta.
Idade: A resistência à insulina é mais comum em pessoas com mais de 45 anos.
Excesso de peso e obesidade: O excesso de gordura corporal, especialmente na área abdominal, está fortemente ligado à resistência à insulina.
Sedentarismo: A falta de atividade física regular pode contribuir para a resistência à insulina.
Síndrome dos ovários policísticos (SOP): Mulheres com SOP têm maior risco de desenvolver resistência à insulina.
Leia mais: Sintomas iniciais de diabetes: o que você precisa saber
Como tratar a resistência à insulina?
O tratamento da resistência à insulina envolve uma combinação de mudanças no estilo de vida, alimentação e, em alguns casos, medicamentos. Abaixo estão as abordagens mais eficazes para controlar a condição:
1. Mudanças na alimentação
A alimentação tem um papel central no controle da resistência à insulina. Algumas dicas incluem:
Priorizar alimentos de baixo índice glicêmico: Alimentos como grãos integrais, legumes, verduras e frutas frescas ajudam a controlar os níveis de glicose no sangue.
Evitar carboidratos refinados: Pães brancos, arroz branco, doces e refrigerantes podem causar picos de glicose e insulina. Prefira fontes de carboidratos mais saudáveis.
Aumentar a ingestão de fibras: Alimentos ricos em fibras, como vegetais, leguminosas e aveia, ajudam a controlar os níveis de açúcar no sangue e melhoram a sensibilidade à insulina.
Incluir gorduras saudáveis: Abacate, azeite de oliva e peixes ricos em ômega-3 (como salmão e sardinha) ajudam a melhorar a função metabólica.
Controlar as porções: Comer em porções controladas pode ajudar a evitar o acúmulo de gordura abdominal, um fator que agrava a resistência à insulina.
2. Exercícios físicos
A prática regular de atividades físicas melhora a sensibilidade à insulina, permitindo que o corpo utilize a glicose de maneira mais eficiente. Algumas atividades recomendadas incluem:
Exercícios aeróbicos: Caminhadas, corridas, natação e ciclismo são ótimos para melhorar o metabolismo e reduzir a resistência à insulina.
Treinamento de força: Levantamento de pesos e exercícios de resistência também ajudam a aumentar a massa muscular, o que melhora a utilização da glicose pelas células.
A recomendação é praticar pelo menos 150 minutos de exercício moderado por semana.
3. Controle do peso
Manter um peso saudável é fundamental para o controle da resistência à insulina. Perder mesmo uma pequena quantidade de peso pode melhorar significativamente a sensibilidade à insulina. Concentre-se em uma alimentação balanceada e em exercícios físicos regulares para alcançar e manter um peso adequado.
4. Medicamentos
Em casos mais graves, ou quando as mudanças no estilo de vida não são suficientes, os médicos podem prescrever medicamentos para ajudar a controlar a resistência à insulina. O medicamento mais comum utilizado é a metformina, que ajuda a melhorar a resposta das células à insulina.
Além disso, em alguns casos, medicamentos para controle do colesterol e pressão arterial também podem ser necessários, já que a resistência à insulina está frequentemente associada a problemas cardiovasculares.
Prevenção da resistência à insulina
Embora a resistência à insulina possa ser uma condição hereditária, ela pode ser prevenida ou controlada com hábitos saudáveis. Aqui estão algumas dicas para prevenir a resistência à insulina:
Mantenha um peso saudável.
Pratique exercícios regularmente.
Adote uma alimentação balanceada, rica em alimentos integrais, frutas, vegetais e proteínas magras.
Evite o consumo excessivo de açúcar e carboidratos refinados.
Durma bem e gerencie o estresse, já que ambos afetam os níveis de glicose no sangue.
Conclusão
A resistência à insulina é uma condição séria, mas controlável. Ao identificar os sinais precoces e fazer mudanças no estilo de vida, você pode prevenir o avanço para o diabetes tipo 2 e melhorar sua saúde geral. Se você tem algum fator de risco ou está apresentando sintomas, é importante procurar um médico para realizar exames e iniciar um tratamento adequado.
A combinação de uma dieta balanceada, exercício regular e controle do peso é a chave para manter a resistência à insulina sob controle. Com a abordagem certa, é possível viver uma vida saudável e equilibrada, mesmo com essa condição.
Artigos relacionados:
Vacinação: a importância de prevenir doenças e proteger a saúde
- maio 9, 2025
- 11:16 am
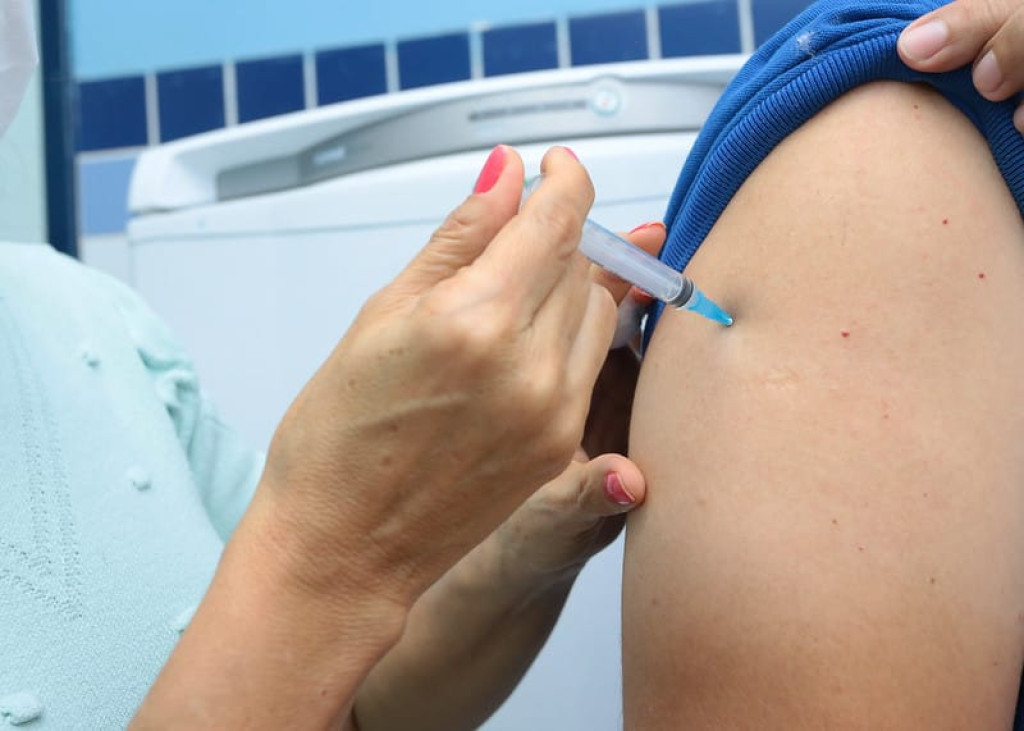
Vacinação: a importância de prevenir doenças e proteger a saúde
A vacinação é um dos maiores avanços da medicina moderna e desempenha um papel crucial na proteção individual e coletiva contra doenças graves. Em tempos de desinformação, é ainda mais importante entender o valor da imunização e como ela contribui para a saúde pública.
Este post tem como objetivo esclarecer a importância das vacinas, desmistificar mitos comuns e explicar por que a vacinação é essencial para o bem-estar de todos.
O que é vacinação e como ela funciona?
A vacinação é um processo que ajuda a proteger o corpo contra doenças específicas por meio da administração de uma vacina. Essas vacinas contêm agentes patogênicos mortos ou enfraquecidos, ou ainda partes de microrganismos, que estimulam o sistema imunológico a produzir uma resposta de defesa sem causar a doença.
Quando uma pessoa é vacinada, seu sistema imunológico “aprende” a reconhecer e combater o agente patogênico caso ele seja encontrado no futuro. Isso significa que, se o indivíduo for exposto ao vírus ou bactéria real, seu corpo estará preparado para combater a infecção de forma rápida e eficaz.
As vacinas podem ser administradas de diversas formas, como injeções, sprays nasais ou até mesmo por via oral, dependendo do tipo de doença que se busca prevenir.
A história da vacinação e suas conquistas
O conceito de vacinação remonta ao final do século XVIII, quando Edward Jenner, um médico inglês, descobriu que a inoculação com a varíola bovina protegia as pessoas contra a varíola humana. Esse foi o primeiro passo para a criação da vacina, e desde então, os avanços na imunização têm sido notáveis.
Ao longo dos anos, a vacinação ajudou a erradicar doenças mortais e debilitantes como a varíola, além de reduzir drasticamente a incidência de outras, como a poliomielite, o sarampo e a difteria. A Organização Mundial da Saúde (OMS) aponta que, desde 2000, as vacinas salvaram mais de 10 milhões de vidas, prevenindo doenças infecciosas e suas complicações.
Por que a vacinação é importante para a saúde pública?
A vacinação não é apenas uma questão de saúde individual, mas também de saúde pública. Quando um grande número de pessoas é vacinado contra uma doença, a propagação dessa doença é drasticamente reduzida, o que ajuda a proteger até mesmo aqueles que não podem ser vacinados, como pessoas com sistemas imunológicos comprometidos, bebês e idosos.
Esse fenômeno é conhecido como imunidade de grupo ou imunidade coletiva. Quando uma porcentagem suficientemente alta da população é vacinada, a transmissão do agente patogênico é limitada, e as pessoas que não podem ser vacinadas ainda têm uma maior chance de não serem infectadas.
Além disso, a vacinação é uma das maneiras mais eficazes de evitar surtos e epidemias, que podem causar grande impacto nas comunidades, sobrecarregar os sistemas de saúde e levar a perdas econômicas significativas.
Mitos e desinformação sobre vacinas
Infelizmente, em tempos de fácil acesso à informação, a desinformação também se espalha rapidamente. Isso tem levado ao crescimento de mitos e dúvidas infundadas sobre a segurança e a eficácia das vacinas.
Um dos mitos mais comuns é o de que as vacinas causam autismo. Esse rumor foi amplamente difundido por um estudo fraudulentamente publicado no final dos anos 1990, que foi posteriormente desmentido e retirado de circulação. Não existe nenhuma evidência científica que comprove qualquer ligação entre vacinas e autismo.
Outro mito comum é o de que as vacinas contêm substâncias perigosas, como mercúrio. Embora seja verdade que algumas vacinas utilizam compostos de mercúrio como conservantes, esses compostos foram removidos das vacinas há anos, e o nível de mercúrio presente em qualquer vacina é infinitamente menor do que o encontrado em muitos alimentos e no ambiente.
A verdade é que as vacinas passam por rigorosos testes de segurança antes de serem aprovadas para uso, e os benefícios de se vacinar superam amplamente os riscos.
Como a vacinação ajuda na erradicação de doenças
A erradicação de doenças é um dos maiores objetivos da vacinação em larga escala. Isso já foi alcançado com sucesso em alguns casos, como a varíola, que foi erradicada mundialmente em 1980, graças à vacinação.
Outro exemplo importante é a poliomielite. Embora a poliomielite não tenha sido completamente erradicada, ela foi amplamente controlada, com a incidência global reduzida em mais de 99% desde o lançamento da campanha de vacinação. Em muitos países, a poliomielite já foi eliminada.
Vacinas também desempenham um papel vital no controle de doenças como o sarampo, a rubéola e a meningite. Com taxas altas de vacinação, podemos alcançar uma redução significativa na propagação desses vírus e até mesmo eliminá-los de algumas regiões.
Vacinas e a proteção contra novas ameaças
A vacinação não serve apenas para doenças conhecidas. Ela também é fundamental na luta contra novas ameaças, como foi o caso da pandemia de COVID-19. O desenvolvimento rápido de vacinas contra o coronavírus foi uma das maiores vitórias da ciência e da medicina nos últimos tempos.
As vacinas contra a COVID-19 não apenas reduziram o número de casos graves e mortes, como também ajudaram a diminuir a pressão sobre os sistemas de saúde ao redor do mundo.
Além disso, vacinas continuam sendo uma ferramenta essencial no combate a doenças emergentes. A gripe, por exemplo, está em constante mutação, e novas cepas do vírus surgem todos os anos. Vacinas sazonais, como a vacina contra a gripe, são essenciais para manter o controle dessas doenças.
Vacinação no Brasil: um panorama atual
O Brasil tem uma das maiores coberturas vacinais do mundo, com programas nacionais de imunização (PNI) que incluem vacinas para doenças como hepatite, tuberculose, tétano, sarampo, poliomielite, entre outras.
Contudo, nos últimos anos, o país tem enfrentado desafios relacionados à queda nas taxas de vacinação, especialmente devido à desinformação e à falta de conscientização sobre a importância de manter o calendário vacinal em dia. Isso aumenta o risco de surtos e prejudica a proteção coletiva.
É fundamental que os cidadãos, profissionais de saúde e governos trabalhem juntos para garantir que a população continue a receber a vacinação adequada e que novos grupos de pessoas sejam alcançados pelas campanhas de imunização.
Como se manter protegido: a importância de manter o calendário vacinal em dia
Manter o calendário vacinal atualizado é uma das formas mais simples e eficazes de se proteger contra doenças graves e contagiosas. Além disso, isso contribui para o bem-estar coletivo, ajudando a prevenir surtos e a proteger aqueles que não podem ser vacinados.
As vacinas são eficazes por longos períodos, mas algumas exigem reforços periódicos, como as vacinas contra o tétano e a febre amarela. Manter-se informado sobre as vacinas recomendadas para sua faixa etária e condições de saúde é essencial para garantir que você e sua família permaneçam protegidos.
Conclusão: vacine-se e proteja-se
A vacinação é um dos pilares da saúde pública moderna e tem salvado milhões de vidas ao redor do mundo. Em tempos de desinformação, é ainda mais importante confiar em fontes científicas confiáveis e combater os mitos que cercam as vacinas.
Vacinar-se é um ato de responsabilidade pessoal e coletiva. A cada vacina aplicada, você contribui para um futuro mais saudável e protegido para todos. Não espere — mantenha seu calendário vacinal em dia e ajude a promover a saúde e a segurança da sua comunidade.
Artigos relacionados:
Como a vitamina B12 melhora energia e mente
- maio 9, 2025
- 8:00 am

Vitamina B12: a importância para a energia e saúde mental
Sentir-se constantemente cansado, sem motivação ou com dificuldades de concentração não é apenas resultado de noites mal dormidas ou excesso de trabalho. Esses sintomas podem estar ligados à deficiência de vitamina B12. Essa vitamina é essencial para o bom funcionamento do corpo e da mente. No entanto, é frequentemente negligenciada. Neste artigo, vamos explorar a importância da B12 para sua energia e saúde mental. Também falaremos sobre os sinais de deficiência e como manter níveis adequados dessa vitamina vital.
O que é a vitamina B12?
A vitamina B12, também conhecida como cobalamina, pertence ao complexo B. Ela é solúvel em água e tem uma estrutura molecular complexa. Sua produção ocorre por microrganismos, como bactérias. Isso significa que o corpo não a produz naturalmente. Por isso, precisamos obtê-la através da dieta ou suplementação.
A B12 é fundamental para várias funções do corpo, como a produção de glóbulos vermelhos, o funcionamento do sistema nervoso e o metabolismo energético. Além disso, ela ajuda na síntese de DNA. Como o corpo não a produz, a ingestão de alimentos ricos em B12 ou a suplementação é necessária.
Fontes alimentares de vitamina B12
Os alimentos mais ricos em B12 são de origem animal. Alguns exemplos incluem:
Fígado bovino
Carnes vermelhas
Frango
Peixes (salmão, atum, sardinha)
Ovos
Leite e derivados (queijo, iogurte)
Vegetarianos e veganos têm um risco maior de deficiência de B12. Isso ocorre porque esses grupos não consomem alimentos que contenham a vitamina naturalmente. Por isso, a suplementação é importante para eles.
Por que a B12 é essencial para a energia?
A vitamina B12 é essencial para a produção de energia. Ela participa do metabolismo dos carboidratos, proteínas e gorduras. A B12 ajuda a transformar esses nutrientes em combustível para as células. Ela atua em reações do ciclo de Krebs, responsável pela geração de ATP, a principal fonte de energia celular.
Quando os níveis de B12 estão baixos, o corpo não consegue gerar energia suficiente. O resultado é a sensação de cansaço constante, fraqueza e falta de motivação. Além disso, a B12 é crucial para a produção de glóbulos vermelhos, que transportam oxigênio pelo corpo. Menos oxigênio nos tecidos causa mais fadiga.
A conexão entre vitamina B12 e saúde mental
A vitamina B12 tem um papel importante na saúde mental. Ela está envolvida na produção de neurotransmissores, como serotonina, dopamina e noradrenalina. Esses neurotransmissores são fundamentais para o humor, a memória e o comportamento emocional.
Quando há deficiência de B12, podem surgir sintomas como:
Depressão
Ansiedade
Irritabilidade
Dificuldade de concentração
Problemas de memória
Confusão mental
Se a deficiência for grave e prolongada, pode causar danos neurológicos irreversíveis, como demência. Isso acontece porque a B12 ajuda a manter a bainha de mielina, que protege os nervos. Sem essa proteção, os sinais elétricos nos nervos ficam comprometidos.
Pesquisas mostram que pessoas com depressão muitas vezes têm níveis baixos de B12. Em alguns casos, a suplementação pode melhorar o humor, especialmente quando combinada com tratamentos para depressão.
Leia mais: Cuidando da sua saúde mental: o guia completo
Quem está em risco de deficiência?
A deficiência de B12 é mais comum do que se imagina. Alguns grupos têm mais risco de desenvolver essa deficiência:
Idosos: Com a idade, o estômago produz menos ácido gástrico, o que dificulta a absorção de B12.
Vegetarianos e veganos: Eles não consomem alimentos de origem animal, que são as principais fontes de B12.
Pessoas com distúrbios gastrointestinais: Doenças como gastrite atrófica, doença celíaca ou síndrome do intestino irritável afetam a absorção de B12.
Usuários de medicamentos específicos: Medicamentos como metformina (para diabetes) e omeprazol (para refluxo) podem interferir na absorção de B12.
Gestantes e lactantes: Elas têm uma demanda maior por B12.
Pessoas que fizeram cirurgia bariátrica: Esse tipo de cirurgia reduz a área do intestino que absorve a vitamina.
Sintomas de deficiência de B12
A deficiência de B12 pode se desenvolver lentamente. Os sintomas podem ser leves no início, mas, se não tratados, podem piorar. Alguns dos sinais mais comuns incluem:
Cansaço persistente
Falta de ar ao fazer esforço
Palidez
Formigamento nas mãos ou pés
Dificuldade de concentração e memória
Mudanças de humor
Língua dolorida ou vermelha
Visão turva
Desequilíbrio
Se você sentir esses sintomas, é importante procurar ajuda médica, especialmente se estiver em algum grupo de risco.
Como diagnosticar a deficiência?
O diagnóstico da deficiência de B12 é feito por meio de exames de sangue. Valores abaixo de 200 pg/mL indicam deficiência. No entanto, sintomas podem aparecer mesmo com níveis próximos de 300 pg/mL. Além da dosagem de B12, o médico pode pedir exames complementares, como:
Ácido metilmalônico
Homocisteína
Hemograma completo
Esses exames ajudam a avaliar o impacto da deficiência na função neurológica e hematológica.
Tratamento e prevenção
O tratamento da deficiência de B12 depende da gravidade do caso. Para casos leves, a suplementação oral é suficiente. Em casos mais graves ou quando há dificuldade de absorção, pode ser necessário fazer injeções intramusculares.
A prevenção é feita com uma alimentação equilibrada. Alimentos ricos em B12, como carnes e laticínios, devem ser consumidos regularmente. Para vegetarianos e veganos, a suplementação ou alimentos fortificados é necessária.
É importante nunca se automedicar. Sempre consulte um médico antes de iniciar qualquer suplementação.
Conclusão
A vitamina B12 é essencial para o corpo e a mente. Ela ajuda na produção de energia e no funcionamento do sistema nervoso. Se seus níveis de B12 estiverem baixos, isso pode afetar sua saúde de várias formas, desde cansaço até problemas neurológicos graves. Se você sentir sintomas como cansaço extremo ou dificuldades de concentração, procure um médico. Avaliar seus níveis de B12 pode ser um passo importante para melhorar sua saúde e bem-estar.
Artigos relacionados:
Mounjaro: respondendo as principais dúvidas
- maio 6, 2025
- 10:20 am

O que é o Mounjaro e quando ele chega ao Brasil?
O Mounjaro (tirzepatida), medicamento inovador da farmacêutica Eli Lilly, foi aprovado pela Anvisa em setembro de 2023 para o tratamento do diabetes tipo 2. Sua chegada às farmácias brasileiras está prevista para a primeira quinzena de maio de 2025, com expectativa de disponibilidade nacional até o dia 15. (O GLOBO, UOL)
Como o Mounjaro funciona?
O Mounjaro é um medicamento injetável de aplicação semanal que atua como um agonista duplo dos hormônios GLP-1 e GIP. Essa combinação estimula a produção de insulina, reduz a produção de glucagon pelo fígado e retarda o esvaziamento gástrico, promovendo maior saciedade. Esses mecanismos auxiliam no controle da glicemia e na redução do apetite, contribuindo para a perda de peso.
Para que o Mounjaro é indicado no Brasil?
Atualmente, o Mounjaro está aprovado no Brasil exclusivamente para o tratamento do diabetes tipo 2. Nos Estados Unidos, a mesma substância é aprovada também para o tratamento da obesidade, sob o nome comercial Zepbound. (O GLOBO)
Como o Mounjaro deve ser administrado e quais são as dosagens?
O Mounjaro é administrado por via subcutânea, uma vez por semana, utilizando uma caneta de aplicação descartável. As doses disponíveis no Brasil serão de 2,5 mg e 5 mg, indicadas para o início do tratamento. Doses mais altas, como 7,5 mg, 10 mg, 12,5 mg e 15 mg, estão previstas para serem disponibilizadas posteriormente.
Quais são os efeitos colaterais e contraindicações do Mounjaro?
Os efeitos colaterais mais comuns do Mounjaro incluem náuseas, vômitos, diarreia, dor abdominal, constipação, refluxo gastroesofágico, fadiga e hipoglicemia (especialmente quando associado a outros medicamentos antidiabéticos). O medicamento é contraindicado para pessoas com histórico de carcinoma medular de tireoide ou síndrome de neoplasia endócrina múltipla tipo 2, além de gestantes. Essas precauções são baseadas em estudos pré-clínicos que mostraram aumento de tumores em roedores.
Qual é a diferença entre Mounjaro e Ozempic?
A tirzepatida (princípio ativo do Mounjaro) e a semaglutida (princípio ativo do Ozempic) pertencem à mesma classe de medicamentos: os análogos de GLP-1. Eles recebem esse nome porque simulam um hormônio chamado GLP-1. Porém, enquanto a substância do Ozempic reproduz apenas a ação do GLP-1, a do Mounjaro é um duplo agonista — simula o GLP-1 e um outro semelhante, o GIP. Por isso, a tirzepatida é considerada uma nova geração dos medicamentos.
Quanto custa o Mounjaro no Brasil?
O Mounjaro estará disponível nas farmácias brasileiras a partir da primeira quinzena de maio de 2025. Os preços variam conforme a dosagem e o canal de compra:
2,5 mg: R$ 1.406,75 (e-commerce) a R$ 1.506,76 (lojas físicas) para participantes do programa Lilly Melhor Para Você. (CNN Brasil)
5 mg: R$ 1.759,64 (e-commerce) a R$ 1.859,65 (lojas físicas) para participantes do programa Lilly Melhor Para Você. (CNN Brasil)
Fora do programa, os preços podem chegar a R$ 1.907,29 (2,5 mg) e R$ 2.384,34 (5 mg).
Precisa de receita médica para comprar o Mounjaro?
Sim. A venda do Mounjaro no Brasil exige receita médica com retenção, conforme determinação da Anvisa. Essa medida visa garantir o uso adequado do medicamento e evitar o consumo indiscriminado, especialmente para fins estéticos.
Quais são as considerações finais sobre o uso do Mounjaro?
O Mounjaro representa uma nova opção no tratamento do diabetes tipo 2, com potencial adicional para auxiliar na perda de peso. No entanto, seu uso deve ser restrito às indicações aprovadas e sempre sob orientação médica, considerando os possíveis efeitos colaterais e contraindicações.
Nota: As informações fornecidas neste artigo são baseadas em dados disponíveis até a data de publicação e podem estar sujeitas a atualizações. Consulte sempre um profissional de saúde para orientações específicas sobre tratamentos médicos.



